Medulloblastom (Kısa Bilgiler)
Medulloblastom merkezi sinir sisteminin (MSS) nadir görülen bir tümörüdür. Bu metinde hastalık, hastalık sıklığı, olası sebepleri, semptomları (bulguları), tanısı, tedavi planlaması, tedavi şekli ve hastalığın seyri hakkında önemli bilgiler bulacaksınız.
yazar: Maria Yiallouros, Dr. med. habil. Gesche Tallen, editör: Maria Yiallouros, Yayın İzni: Dr. med. Martin Mynarek, türk tercüman: Dr. med. Ebru Saribeyoglu, Last modification: 2026/02/04 https://kinderkrebsinfo.de/doi/e199116
Table of contents
Hastalık tablosu
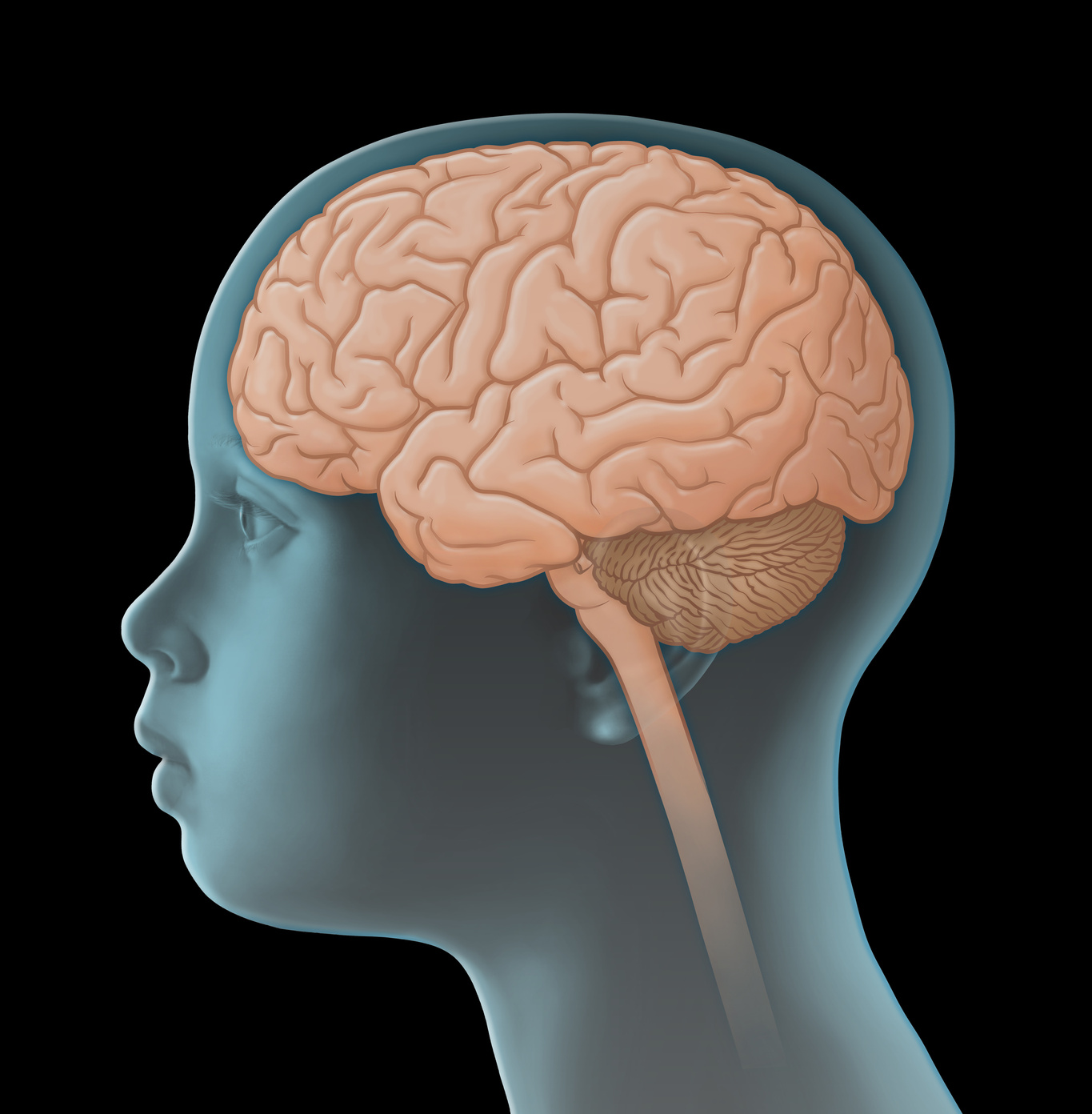
Medulloblastom yüksek derecede habaset gösteren, beynin bir parçası olan küçük beyin hücrelerinin kötü huylu değişime uğraması sonucu ortaya çıkan solid bir tümördür. Direkt merkezi sinir sistemi’nden (MSS) kaynaklandığı için primer (birincil) MSS tümörü olarak adlandırılır. Böylece diğer organlarda ortaya çıkıp, çoğalma (metastaz) yapan habis tümörlerden ayrılmış olurlar.
Medulloblastom embriyonal bir tümördür, yani ileri derecede olgun olmayan ve diferansiyasyona (ayrışmaya [ayrışmamış]) uğramamış olan merkezi sinir sistemi hücrelerinden köken alır ve bu nedenle çok hızlı büyür.
Genel olarak medulloblastomlar küçük beyinden köken alıp, kontrolsüz bir şekilde beyin sapı, beyin ventrikülleri (beyin odacıkları), özellikle de arka beyin çukurunun 4. ventrikülü olmak üzere çevre beyin dokusuna yayılırlar [arka beyin çukuru].
Tümör hücrelerinin beyin omurilik sıvısı (likör yolu) üzerinden yayılması ile merkezi sinir sistemi içerisinde de tümör saçılması (metastazları) oluşabilir. Medulloblastom hastalarının yaklaşık üçte birinde ilk tanı sırasında solid metastazlar (yani görüntüleme yöntemleri ile kanıtlanabilen) saptanmaktadır. Tanı anında hastaların dörtte birinde sadece beyin omurilik sıvısının mikroskop altında incelenmesi sonucu tanısı konulabilen metastazlar bulunmaktadır. Merkezi sinir sistemi dışında örneğin kemik, kemik iliği, akciğer veya lenf düğümleri içerisinde metastaz oluşturma çok nadir görülen bir durumdur.
Tümörün mikroskop altındaki görüntüsüne ve molekular genetik tümör özelliklerine bağlı olarak çeşitli medulloblastom türleri bulunmaktadır. Bu alt tipler değişik sıklıklarda saptanmaktadırlar ve prognozları da birbirinden farklılık göstermektedir (tedavi planlama bölümüne bakınız).
Rastlanma sıklığı
Medulloblastomlar çocuk ve gençlerde görülen kanser hastalıklarının yaklaşık %3’ünü oluştururlar. Yaklaşık %12 oranı ile çocuk ve gençlerde en sık görülen MSS tümörüdürler. Almanya’da her yıl 15 yaş altında yaklaşık 60 çocuk ve genç medulloblastom tanısı almaktadır. Bu oran her 1.000.000 çocukta her yıl yaklaşık 5 yeni tanı anlamına gelmektedir. Medulloblastomlar sıklıkta yaşamın ilk 9 yılında ortaya çıkarlar. Tanı alan hastaların ortalama yaşı yaklaşık 7 arasıdır. Hastalığa erkeklerde kızlara oranla daha sık rastlanmaktadır (cinsiyet oranı yaklaşık 2:1).
Sebepleri
Medulloblastomlar sinir dokuları hücrelerinin kötü huylu değimi sonucu ortaya çıkarlar. Hastalığın ortaya çıkış nedeni halen belirsizdir. Kanser hastalıklarına yatkınlık yapan doğuştan gelen (kalıtsal) bazı sendromlara sahip hastalarda medulloblastom gelişme riskinin artmış olduğu bilinmektedir. Medulloblastom görülme sıklığının artmış olduğu kansere yatkınlık yaratan sendromlar şunlardır: Gorlin-Goltz sendromu, Li-Fraumeni sendromu veya Fanconi anemisi.
Ayrıca, medulloblastom hücrelerinde sıklıkla bazı gen ve/veya kromozom değişiklikleri gözlemlenir. Bu değişikliklerin yol açtığı hücre gelişimi ve hücre iletişimi bozuklukları, sağlıklı bir hücrenin kanser hücresine dönüşmesinde etkili olabilir. Örneğin lösemi veya retinoblastom tedavisi çerçevesinde çocukluk çağında uygulanan radyoterapi (ışın tedavisi) daha sonraki yıllarda beyin tümörüne yakalanma olasılığını arttırabilmektedir.
Hastalık belirtileri
Çocuk ve gençlerde medulloblastoma bağlı hastalık bulguları / belirtileri (semptomları) sıklıkla tümörün kısa sürede çok hızlı ve kontrolsüz büyümesine bağlı olarak ortaya çıkarlar. Medulloblastoma bağlı semptomlar (hastalık belirtileri, bulguları) diğer merkezi sinir sistemi tümörlerinde olduğu gibi hastanın yaşına, tümörün merkezi sinir sistemindeki yerleşim yerine ve tümörün küçük beyinden başlayıp MSS içinde nasıl/ne kadar yayıldığına bağlı olarak değişmektedir. Bu nedenle genel semptomlar (spesifik olmayan) ve lokal semptomlar (spesifik) olarak 2 grup hastalık belirtisinden söz edilebilir.
Spesifik olmayan semptomlar-belirtiler
Spesifik olmayan genel semptomlar tümörün yerleşim yerinden bağımsızdırlar ve merkezi sinir sistemi tümörü dışında başka hastalıklarda da görülebilen bulgulardır. Bu bulgular bağ ve/veya sırt ağrısı, baş dönmesi, iştahsızlık, sabah aç karna bulantı/kusma (kusma beyin tümörlerinde tipik olarak besin alımıyla ilişkili değildir, genellikle sabahları aç karnına olur), kilo kaybı, artan yorgunluk hissi, performans düşüşü, konsantrasyon bozukluğu, kişilik değişimleri ve gelişimsel bozukluklar olabilir.
Bu semptomların sebebi kafatasının içinde yavaşça gelişen basınç artışıdır. Büyüyen tümör kitlesi kafa içi basıncı direkt arttırabileceği gibi – medulloblastomlarda sıklıkla söz konusu olduğu gibi – tümör basısına bağlı olarak gelişen beyin omurilik sıvısının (likör) dolaşım bozukluğu da basınç artışına sebep olabilir. Beyin omurilik sıvısının dolaşımın bozulması hidrosefaliye de neden olur (beyin omurilik sıvısının kafa içinde birikmesi). Bu durumda bıngıldakları (fontanel) açık bebek ve küçük çocuklarda baş çevresinde hızlı bir artış meydana gelir (makrosefali-hidrosefali).
Spesifik semptomlar-belirtiler
Lokal (spesifik) semptomlar tümörün merkezi sinir sistemi içindeki yeri ve hangi işlevsel bölgeleri etkilediği konusunda bilgi verebilirler. Medulloblastom gibi beyincikten köken alan ve sıklıkla beyin ventrikülü ve beyin sapı içine doğru büyüyen tümörler; denge ve hareket bozukluğuna, artan oranda beceriksizliğe, sıçrama ve merdiven çıkmada güvensizliğe, his değişikliklerine sebep olurlar.
Kafa çiftlerinin etkilenmesine bağlı olarak görme bozuklukları da (şaşılık, çift görme, gözlerde kırpışma) ortaya çıkabilir. Medulloblastom MSS’nin başka bölümlerine sıçradığı zaman, o bölümler için tipik – rneğin omurilik tutulumuna bağlı bel ağrıları veya felç bulguları gibi – bulgular saptanabilir.
Bilinmesinde yarar var: Yukarıda bahsi geçen bulgularının birinin veya bir çoğunun ortaya çıkmış olması, mutlaka bir medulloblastom veya başka bir beyin tümörü olduğunu göstermez. Yukarıda sayılan bulguların pek çoğu beyin tümörü ile hiç bir ilgisi olmayan bir çok zararsız hastalıkda da ortaya çıkabilir. Bahsi geçen bulguların olması durumunda (örneğin sürekli ortaya çıkan başağrısında, küçük çocuklarda baş çevresinin hızlı büyümesi durumunda) sebebin ortaya çıkarılması için bir doktora başvurulması uygundur. Eğer gerçekten bir medulloblastom veya başka bir tür beyin tümörü söz konusu ise olabilecek en hızlı şekilde tedaviye başlanması gerekir.
Tanı
Doktor/çocuk doktoru muayene sırasında hastanın öyküsünde (anamnez) ve bedensel muayenesinde yani fiziksel muayenesinde merkezi sinir sistemine ait kötü huylu tümör olabileceğine dair veriler elde ederse, hastayı özellikle çocuk ve gençlerde kanser ve kan hastalıkları uzmanı bir kliniğe (Pediatrik Onkoloji ve Hematoloji Kliniğine) sevk edecektir. Çünkü böyle bir tümör şüphesi durumunda hastanın kötü huylu MSS tümörüne sahip olup olmadığının anlaşılabilmesi için değişik alanlardaki uzmanların birlikte çalışmaları ve geniş kapsamlı tetkiklerle bir sonuca varılması gerekmektedir. Eğer gerçekten kötü huylu bir MSS tümörü söz konusu ise, hangi tip tümörün söz konusu olduğu ve tümörün yayılım derecesinin belirlenmesi gereklidir. Hastalığın optimal en uygun tedavisi ve iyi bir sağkalım beklentisi (prognoz) için tüm bu soruların cevaplanması gereklidir.
Tanının kesinleştirilmesi için gerekli tetkikler
Medulloblastom gibi bir merkezi sinir sistemi tümörünün tanısının konulabilmesi için tekrarlanacak ayrıntılı anamnez, fizik muayene ve nörolojik muayene sonrası kontrast madde verilerek veya verilmeden yapılan manyetik rezonans tomografisi ve bazen de bilgisayarli tomografi gibi görüntüleme yöntemlerine ihtiyaç vardır. Bu yöntemler yardımıyla merkezi sinir sisteminde tümörün bulunup bulunmadığı, beyinde veya omurilik kanalında tümör yayılması yani metastaz olup olmadığı tespit edilebilir. Ayrıca tümörün konumu, büyüklüğü, komşu dokuya olan sınırları ve hidrosefali varlığı (kafa içinde artan beyin omurilik sıvısına bağlı) kolayca saptanabilir.
Tanının kesinleştirilebilmesi için mutlaka tümörden cerrahi yolla doku örneği alınmalıdır; alınan doku örneği mikroskopik (yani histolojik) ve moleküler olarak incelenmelidir. Genel olarak ameliyatla alınan tümör dokusu tanı koyma işlemleri için kullanılır.
Son yıllarda, alınan doku örneğinde uygulanan mikroskopik, özellikle de moleküler genetik incelemelerin çerçevesi çok genişlemiştir. Modern laboratuar yöntemler ile sadece tanıyı kesinleştiren doku özellikleri tanınmakla kalmaz, ayrıca beklenen hastalık seyri (örneğin büyüme hızı) hakkında da bilgiler edinilebilmektedir. Moleküler tanı yöntemleri tedavi seçme aşamasında şu an büyük rol oynamaktadırlar, gelecekte bu tanı yöntemlerinin önemi daha da artacaktır.
Hastalığın yayaılımının belirlenmesi için yapılması gereken tetkikler
Medulloblastom tanısı kesinleştikten sonra hastalığın merkezi sinir sistemindeki yayılımının belirlenmesi için ek başka tetkikler gereklidir. Makroskopik olarak merkezi sinir sisteminde (beyin ve omurilik) görülebilen tüm metastazların saptanabildiği manyetik rezonans görüntüleme (MRT) yanında, beyin omurilik sıvısının incelenmesi ile MRT ile saptanamayan omurilikteki mikroskopik metastazlar da saptanabilir. Beyin omurilik sıvısı genellikle ameliyatı takiben, bel omurgaları arasından yapılan bir ponksiyonla (lomber ponksiyon, bel iğnesi) elde edilir. Bu bölge beyin omurilik sıvısına ulaşmak için en uygun boşluktur.
Tedavi başlanmadan yapılması gereken tetkikler
Tedaviye hazırlık aşamasında ek tetkikler yapılabilir. Bu tetkiklerin kapsamı, planlanan tedaviye ve varsa eşlik eden hastalıklara bağlıdır. Örneğin, elektrokardiyografi (EKG) ve/veya ekokardiyografi ile kalp fonksiyonlarının kontrolü, işitme yeteneğinin kontrolü (odyometri, otoakustik emisyonlar (OAE) ve/veya BERA işitme testi ile), elektroensefalografi (EEG) veya elektrofizyolojik tetkikler (örneğin duyusal uyarılmış potansiyeller, SEP'ler) gerekli olabilir.
Geniş çaplı kan tetkikleri ile bazı organların fonksiyonları (örneğin böbrek ve karaciğer) değerlendirilir, tedavi öncesi ve tedavi sırasında dikkate alınması gereken metabolik bozukluklar tespit edilebilir. Hormon [hormon] salgılayan bezlerin çalışması da kontrol edilir, böylece tümörün veya tedavinin neden olduğu bozukluklar belirlenebilir ve gerekirse tedavi edilebilir. Aynı nedenle, tedaviye başlamadan önce nöropsikolojik muayeneler de yapılabilir [bkz. nöropsikoloji]. Tedavi sırasında ortaya çıkabilecek değişimler, çıkış noktası bilinerek ve düzenli kontrol tetkikleri yapılarak zamanında tanınır ve değerlendirilir.
Kan nakli [kan nakli] gerekebileceği için kan grubu belirlenmelidir. Ergenlik çağındaki kızlarda (ilk adet kanamasından itibaren) tedaviye başlamadan önce gebelik olasılığı dışlanmalıdır.
Bilinmesi gereken nokta: Yukarıda sayılan tetkiklerim tümü her hasta için gerekli olmayabilir. Öte yandan muhtemelen yukarıda sayılmayan başka tetkikler de gerekli olabilir. Çocuğunuzla ilgili hangi muayenelerin planlandığını ve her bir muayenenin neden gerekli olduğunu doktorunuza veya tedavi ekibinin diğer üyelerine sorunuz.
Tedavi planlaması
Tanı konduktan sonra tedavi planlaması yapılır. Mümkün olduğunca kişiye özel ve hastaya uyarlanmış (risk adaptasyonlu) bir tedavinin gerçekleştirilebilmesi amacıyla, tedavi ekibi tedavi planını hazırlarken hastadaki prognozu (tedavi başarısı, sağ kalım) etkileyen belirli faktörleri (risk ve prognoz faktörlerini) dikkate alır.
Önemli bir prognoz faktörü, medulloblastomun türü (alt tipi) dür. Diğer önemli prognoz faktörleri ise tümörün konumu ve yayılımı ile metastazların varlığıdır. Ayrıca, hastalığın kemoterapiye yanıtı ve tanı anındaki hastanın yaşı da önemli bir rol oynar; yaş, radyoterapi uygulanıp uygulanamayacağını belirleyen en önemli faktördür.
Ayrıca, tumor riskinin artmasıyla ilişkili kalıtsal önceden var olan hastalıklar (Li-Fraumeni sendromu, Gorlin-Goltz sendromu veya Fanconi anemisi gibi) ve hastanın genel sağlık durumu da önemlidir. Tüm bu faktörler, her hastanın kendi şartları içinde en iyi sonuca ulaştıracak tedaviyi alabilmesini sağlamak amacıyla, tedavi planı hazırlanırken dikkate alınırlar.
Medulloblastomların sınıflandırılması (klasifikasyonu)
Dünya sağlık örgütü (ingilizce WHO, Türkçe DSÖ), medulloblastomları yüksek oranda habis tümörler grubunda sınıflandırmaktadır (MSS WHO Evre 4). Ancak mikroskop altındaki görünümlerine (yani histolojik görünümlerine) ve dokudaki molekular genetik özelliklerine göre birbirinden farklılık gösteren alt tipler bulunmaktadır. Bu farklılıklar hastaların prognozunda da farklılık yarattıkları için, tedavi planlaması için bu alt tiplerin tanınması çok büyük önem oluşturmaktadır. .
Dünya Sağlık Örgütü'nün merkezi sinir sistemi tümörleri için güncel geçerli sınıflandırmasına göre (DSÖ sınıflaması 2021), medulloblastomlar histolojik kriterlere göre aşağıdaki tiplere ayrılır:
- klasik Medulloblastom
- desmoplastik/nodüler Medulloblastom
- büyük hücreli / anaplastik Medulloblastom
- yaygın nodülarite gösteren Medulloblastom
Tümör hücrelerinin büyüme hızını tahmin etmekte, hücrelerin mikroskop altındaki görüntülerini değerlendirmenin ancak sınırlı şekilde uygun olması nedeniyle 2016 yılından beri medulloblastomları sınıflamak için histolojik özellikler yanında hücrelerin moleküler genetik özelliklerini de dikkate alan bir sınıflama kullanılmaktadır.
DSÖ sınıflandırması 2021, aşağıdaki dört genetik (moleküler) medulloblastom alt grubunu ayırt eder (sınıflandırma, öncelikle ilgili sinyal yolları WNT ve SHH'ye göre yapılır):
- Medulloblastom WNT aktivasyonu
- Medulloblastom SHH aktivasyonu ve TP53 vahşi tip
- Medulloblastom SHH aktivasyonu ve TP53 mutasyonu
- Medulloblastom WNT veya SHH aktivasyonu olmadan
Bilinmesi gereken nokta: Histolojik ve moleküler genetik özelliklerine göre prognozu daha iyi olan veya prognozu özellikle kötü olan medulloblastom alt tipleri mevcuttur. Bu nedenle, medulloblastomda WNT aktivasyonu daha iyi bir prognozla ilişkilidir, oysa SHH aktivasyonu ve TP53 mutasyonu olan medulloblastomlarda veya WNT/SHH aktivasyonu olmayan, MYCC amplifikasyonu [MYCN amplifikasyonu da dahil] olan medulloblastomlarda tümörün nüksetme riski yüksektir.
Her hasta mevcut sağkalım (prognoz) faktörleri (histolojik veya melüler genetik tümör tipi, metastaz veya kalıntı tümör varlığı, tanı anında yaş) ve bireysel hastalık tekrar etme riski göz önüne alınarak bir tedavi grubuna alınır (örneğin yüksek risk, standart risk veya düşük risk grubu gibi). Genel olarak hastalık tekrar etme riski ne kadar yüksek ise tedavi o oranda yoğun olmalıdır.
Tedavi
Medulloblastomlu bir hastanın tedavisi mutlaka çocuk onkolojisi merkezi tarafından yapılmalıdır. Bu merkezlerde kanser hastası çocukların tedavisi konusunda en modern tedavi yöntemlerine alışık, eğitimli doktor ve sağlık ekibi bulunmaktadır. Bu bölümlerde çalışan doktorlar hastalarını, hastalık tiplerine özgü çalışma grupları ile yakın temas halinde, birlikte geliştirdikleri ve sürekli yenilenen tedavi planlarına göre tedavi ederler. Tedavinin amacı yüksek oranda iyileşme sağlamanın yanında, tedaviye bağlı yan etki ve geç dönem etkileri olabildiğince en aza indirmektir.
Tedavi ameliyat (operasyon, cerrahi girişim), kemoterapi ve hastanın yaşına bağlı olarak beyin ve omurilik ışınlaması (radyoterapi) öğelerini içerir. Bazı hastalarda yüksek doz kemoterapiyi takiben kök hücre nakli de gündeme gelebilir.
Ameliyat (cerrahi girişim, perasyon)
Medulloblastomlu hastalarda tümörün acilen cerrahi olarak çıkartılması çok büyük önem taşımaktadır. Çünkü tanı anında hastaların çoğu tümör ve tümör nedeni ile tıkanıklığa uğrayan beyin omurilik sıvısı akışı (bu da su kafaya-hidrosefaliye sebep olur) nedeni ile hayati tehdit altındadırlar. Hedef tümörün cerrahi mikroskopun görebildiği kadarıyla tamamen çıkarılmasıdır. Yani amaç ameliyat sonunda, ameliyat mikroskopu ile bakıldığında geriye kalan artık tümör olmamasıdır.
Bu hedef beyin cerrahisi (nöroşirürji) yöntemlerindeki gelişmeye bağlı olarak hastaların %50’sinden fazlasında sağlanabilmektedir. Eğer önemli beyin yapılarına zarar verilmeksizin tümörün tamamen çıkarılması tanı anında mümkün değilse, örneğin ışın tedavisi (radyoterapi) ve/veya kemoterapi sonrası ikincil bir cerrahi girişim ile geriye kalan tümör dokusunun çıkarılması planlanabilir.
Tümörün çıkarılması ile hastaların çoğunda beyin omurilik sıvısı akışında meydana gelen tıkanıklık bertaraf edilmiş olur. Eğer su kafa (hidrosefali) söz konusu ise, tümör cerrahisi öncesi beyin omurilik sıvısının akışını düzenlemek için bir girişim yapılması gerekebilir. Bazı hastalarda kalıcı bir drenaj sisteminin yerleştirilmesi de gerekebilir.
Cerrahi olmayan tedavi
Medulloblastomlar komşu dokuya yayılmaya (infiltrasyon yapmaya) ve sıklıkla beyin omurilik sıvısı aracılığıyla merkezi sinir sisteminin başka bölgelerine de dağılmaya eğilimli olduklarından, hastaları tedavi etmek için tek başına görünen tümörü hedef almak yeterli olmaz. Bu yüzden cerrahi girişimi takiben cerrahi olmayan tedaviler (kemoterapi ve bazı hastalarda ek olarak ışın tedavisi [radyoterapi]) uygulanmalıdır.
Kemoterapide kanser hücrelerinin büyümesini önleyip onları yok eden hücre büyümesini engelleyici ilaçlar (sitostatik ilaçlar) kullanılır. Tedavi genellikle kötü huylu hücrelere karşı mümkün olan en fazla etkiyi elde etmek için birkaç sitostatik ilaçla aynı anda yapılır. Örneğin, sisplatin, vinkristin, siklofosfamid, etoposid, karboplatin, lomustin ve metotreksat gibi ilaçlar kullanılır.
Işın tedavisinde cilt üzerinden etkilenen bölgeye yüksek enerjili, elektromanyetik ışınlar uygulanır. Işınlar tümör hücrelerin bölünmesini engelleyerek, ölmelerini sağlarlar. Yoğunluk ayarlı radyoterapi (bkz. yoğunluk ayarlı radyoterapi, IMRT) gibi modern ışınlama teknikleri, sağlıklı dokulara verilen radyasyon hasarını en aza indirir. Birçok hastada, klasik radyoterapi (fotonlarla) yerine proton tedavisi (proton ışınları kullanılarak) de düşünülebilir. Bu tedavi, sağlıklı dokulara radyasyonun zarar vermesini daha da iyi bir şekilde azaltır ve bu nedenle çocukluk ve ergenlik çağındaki tümörlerin tedavisinde giderek daha fazla önem kazanmaktadır.
Tedavinin tam olarak nasıl uygulanacağına (tedavi yöntemleri, kemoterapi/radyoterapinin türü ve yoğunluğu) ilişkin karar, hastanın yaşı, tümörün ince dokusal (histolojik) ve moleküler alt tipi, belirli genetik risk faktörleri ve metastazların varlığına göre alınır. Ayrıca, ameliyat sırasında tümörün tamamen çıkarılabilip çıkarılamadığı da dikkate alınır (bkz. “Tedavi planlaması” bölümü).
Aşağıda mümkün olan tedavi yöntemleri hakkında genel bilgiler bulacaksınız. Tedavi yöntemlerindeki çeşitlilik ve karışıklık nedeni ile (histolojik ve moleküler genetik alt tiplerin çokluğu ve diğer dikkate alınması gereken bir çok risk faktörünün varlığı nedeni ile) tüm tedavi yöntemlerinin detaylandırılması mümkün değildir. Sizi tedavi eden ekip sizin için hangi tedavi yönteminin uygulanacağı konusunda sizi detaylı bilgilendirecektir. Genel olarak yüksek risk grubundaki hastaların standart risk grubu veya düşük risk grubundaki hastalara göre daha yoğun bir tedavi alması gerektiği söylenebilir.
Yaşı 3-5 yaştan büyük olan düşük ve standart risk grubundaki hastalarda tedavi
Metastazı olmayan, tümör biyolojik incelemeler ile düşük veya standart risk grubunda olan, yaşı 3-5 yaştan büyük olan (yaş sınırı medulloblastom alt tipine göre değişiklik göstermektedir) çocuk ve gençlere, genel olarak tüm merkezi sinir sistemi ışınlaması (kranyospinal ışınlama) uygulanır, bunu takiben ek olarak tümör yatağı da ışınlanır (bölgesel ışınlama). Daha sonra bir çok sitostatik ilaçtan oluşan bir idame kemoterapi uygulanır.
Yaşı 3-5 yaştan büyük olan yüksek risk grubundaki hastalarda tedavi
Tümörü metastaz yapmış ve/veya tümörün biyolojik özellikleri nedeni ile yüksek risk grubuna alınmış 3-5 yaştan büyük hastalara daha yoğun (bu, örneğin büyük hücreli/anaplastik medulloblastom veya TP53 mutasyonu veya MYCN amplifikasyonu olan hastalar için geçerlidir) bir tedavi uygulanır. Yoğunlaştırma, en azından daha yüksek dozda radyoterapi ile gerçekleştirilir; bazı hastalarda ise radyoterapiye başlamadan önce indüksiyon kemoterapisi uygulanabilir. Her iki durumda da ışın tedavisini (hem tüm merkezi sinir sistemi, ek olarak tümör yatağı) takiben idame kemoterapi tedavisi uygulanır.
3 yaş ve üzeri hastalar için güncel SIOP HR-Medulloblastom çalışmasına ilişkin not: SIOP HR-Medulloblastom tedavi iyileştirme çalışması (bkz. “Tedavi iyileştirme araştırmaları ve hastaların kaydı” bölümü) kapsamında, şu anda hiperfraksiyonlu, hızlandırılmış radyoterapi (HART) veya yüksek doz kemoterapi artı standart radyoterapinin, mevcut standart radyoterapiye göre daha iyi sağkalım oranları sağlayıp sağlamadığı araştırılmaktadır. Hiperfraksiyonlu radyoterapi ile daha fazla sayıda seans, günde iki kez radyasyon tedavisi ve seans başına biraz daha düşük radyasyon dozu ile toplamda daha yüksek radyasyon dozları uygulanır. Yüksek doz kemoterapi, ardından otolog kök hücre nakli ile birlikte uygulanır. Ayrıca, iki tür idame kemoterapisi de tedavi sonuçları ve dolayısıyla hayatta kalma oranları açısından karşılaştırılmaktadır. Hastaların ilgili tedavi kollarına (standart kol, deneme kolları) yerleştirilmesi rastgele seçim prensibi ile yapılır [bkz. randomizasyon ile].
Yaşı 3-5 yaş altında olan çocuklarda tedavi
Yaşı 3-5 yaşın altında olan çocuklarda – beyin dokusunun gelişimi henüz tamamlanmadığından – ciddi radyoterapi geç yan etkilerini en aza indirmek için ya radyoterapi uygulamasından vazgeçilir veya radyoterapi uygulaması tedavinin daha ileri aşamalarına sarkıtılır. Onun yerine cerrahiyi takiben bir çok ilaçtan oluşan bir kemoterapi uygulanır. Tümörün alt tipine ve hastalığın durumuna (standart/yüksek risk medulloblastom) bağlı olarak kemoterapi yoğunluğu değişkendir.
Takip edecek olan tedavi yöntemi de tümörün alt tipine, metastazların olup olmamasına, hastanın yaşına ve hastalığın kemoterapiye verdiği yanıtın derecesine (tamamen kaybolma veya kısmi gerileme) göre belirlenir. Tedavi yanıtı iyi olan (yani tümörü tamamen veya kısmen kaybolan hastalarda) standart risk grubundaki hastalarda, kemoterapiye devam edilebilir. Onsekiz aydan büyük olan ve tümörü istendiği oranda gerilemeyen hastalarda tümör yatağının ışınlanması düşünülebilir, 18 aydan küçük çocuklarda 18. aya ulaşılıncaya kadar kemoterapi ile devam edilir. Tedavi devam ederken arta kalan tümörün çıkarılması için ikinci bir cerrahi girişim gündeme gelebilir.
Bazı hastalarda (yüksek risk grubundaki hastalarda) sağkalım oranlarını arttırmak için yüksek doz kemoterapiyi takiben otolog kök hücre nakli planlanabilir. Güncel tedavi önerileri kapsamında bu tedavi yöntemi özellikle 4 yaş altında metastazlı medulloblastom hastalarında öngörülmektedir. Bunun dışında medülloblastomu tekrarlayan (nüks, rezidiv) bazı hastalarda bireysel düzeyde böyle bir tedavi uygulanabilir.
Hastalığın tekrar ettiği (nüks, rezidiv) durumlarda tedavi
Hastalığın tekrar ettiği (rezidiv, nüks olduğu) durumlarda uygulanacak tedavi, öncelikle hastanın genel sağlık durumu, hastaya daha önce uygulanan tedaviler ve hastalığın daha önceki kemoterapiye verdiği yanıt göz önüne alınarak planlanır. Genel olarak hastalığın tekrar ettiği durumlarda bölgesel tedavi (cerrahi girişim, ışın tedavisi) ve kemoterapi son sınırlarına kadar uygulanır.
Tedavi iyileştirme araştırmaları ve hastaların kaydı
Almanya’da medulloblastomlu çocuk/gençler ile hastalıkları nükseden (tekrarlayan, rezidiv) hastalar, standart tedavi iyileştirme protokolleri ile tedavi edilmekte ve kayıt altına alınmaktadırlar. Tedavi iyileştirme çalışmaları [tedavi iyileştirme araştırmaları] kontrollü klinik çalışmalardır. Bu çalışmaların amacı hastaları en yeni bilgiler ışığında tedavi etmenin yanında tedavi olanaklarını daha iyileştirmek ve geliştirmektir.
Tanı anında devam etmekte olan bir tedavi iyileştirme protokolü olmadığı için veya mevcut protokole alınmak için uygun kriterlere sahip olmadıkları için çalışma dışı kalan hastalara ait bilgiler ise bir veri bankasında kayıt altına alınırlar (register). Tüm bunların amacı hastaların tedavilerini bilimsel olarak gözlemlemektir. Tedavi araştırma merkezi, hasta için en uygun (optimal) tedavinin belirlenmesi için detaylı önerilerde bulunmakta ve tedaviyi üstlenen doktorlara her hasta için özel tedavi önerileri sunmaktadır.
Halen güncel olan tedavi iyileştirme çalışmaları ve veri bankaları şunlardır:
- SIOP HR-Medulloblastom: Kasım 2023'te Almanya'da yüksek riskli medulloblastom hastaları için uluslararası tedavi iyileştirme çalışması (Faz III çalışma) olan SIOP HR-Medulloblastom çalışması başlatılmıştır (bkz. “Tedavi – Cerrahi olmayan tedavi” bölümü). Tanısı konulduğunda veya ameliyat edildiğinde en az 3 yaşında ve 21 yaşından küçük olan çocuklar, gençler ve genç yetişkinler bu çalışmaya katılabilir. Çalışmaya Almanya'nın yanı sıra diğer Avrupa ülkelerindeki çok sayıda tedavi merkezi katılmaktadır. Ulusal çalışma merkezi, Prof. Dr. med. Stefan Rutkowski'nin yönetiminde Hamburg-Eppendorf Üniversite Hastanesi'nde bulunmaktadır.
- Medulloblastom hastaları için SIOP-PNET 5 MB çalışması: Nisan 2014’den Nisan 2022 tarihşne kadar Almanya’daki medulloblastom hastaları avrupa tedavi iyileştirme çalışması olan SIOP-PNET 5 MB çalışmasına katılabilmekteydiler. Çalışma ilk olarak sadece düşük riskli veya standart riskli hastalara (LR ve SR medulloblastom) açıkken, 2018 sonbaharından itibaren belirli yüksek riskli hastalar için de tedavi kolları eklenmiştir. Çalışma veya veri tabanında yer almak için ön koşul 3-5 yaş arasında (medulloblastom alt tipine göre değişmektedir) olmaktı. Tüm avrupayı kapsayan bu çalışmanın çalışma merkezi Hamburg-Eppendorf’da bulunan üniversite kliniğidir ve yürütücülüğünü Prof. Dr. med. Stefan Rutkowski üstlenmektedir. Not: Hastaların çalışmaya kabulü 06.04.2022 tarihi itibarıyla sona ermiştir!
- I-HIT-MED veri tabanı: Şu anda veya gelecekte bir klinik çalışmaya katılamayan veya katılmak istemeyen 22 yaşın altındaki medulloblastom hastaları, uluslararası HIT-MED veri tabanına (“International HIT-MED Registry”) bildirilebilir. Bu hastalar, hastalıklarının tipine göre uyarlanmış bireysel bir tedavi alırlar. Ancak, I-HIT-MED veri tabanına katılım için uygulanan tedavi türü önemli değildir. Veri tabanı, HIT-MED çalışma merkezinin kontrolünde, Hamburg-Eppendorf’daki Üniversite kliniğidir, çalışma yürütücüsü Prof. Dr. med. Stefan Rutkowski’dir.
Tedavi başarısı (prognoz)
Medulloblastomlu çocuk ve gençlerin sağkalım oranları son on yılda belirgin olarak artmıştır. Günümüzde uygulanmakta olan modern inceleme yöntemleri, yoğun ve standartize edilmiş kombinasyon tedavileri sayesinde, tanı alan çocuk ve gençlerin %75’i tanıdan sonraki beş yılda hayatta kalmaktadırlar. Hastaların 10 yıllık sağkalım oranları yaklaşık %70 civarındadır.
Hastaların sağkalım oranları, medulloblastom alt tipine, metastazların olup olmamasına, cerrahi sonrası artık tümör olup olmamasına, hastanın tanı anındaki yaşına ve hastalığın tedaviye verdiği yanıta göre değişkenlik gösterir. Risk profili düşük olan hastalarda, günümüzde yaygın olarak uygulanan tedavi ile %80'in üzerinde hayatta kalma oranları elde edilmektedir. TP53 mutasyonu olmayan SHH aktif medulloblastom veya WNT aktif medulloblastom hastaları için prognoz özellikle olumludur. Risk profili kötü hastalarda (örneğin anaplastik veya büyük hücreli medulloblastom veya MYCC-/MYCN amplifikasyonu olan medulloblastomlar) iyileşme oranları daha düşüktür. Metastazların olması genel olarak prognozu olumsuz etkilemekle birlikte bu bir kural değildir, metastazlı hastalarda tümör alt tipi, tedaviye yanıt oranı ve bazı başka faktörler sağkalımı etkilemektedir.
Seksenli yılların sonlarına kadar yaşı küçük hastalarda (4 yaş ve altı) sağkalım daha ileri yaştaki çocuk ve gençlere oranla belirgin olarak daha düşüktü. Yoğun kemoteraği protokollerinin uygulanmaya başlamasından sonra bu hastalarda da sağkalım oranları artmaya başladı. Hastalığı nüks eden (tekrarlayan, rezidiv) hastalarda sağkalım oranları oldukça düşüktür. Bazı hastalarda yüksek doz kemoterapiyi takiben otolog kök hücre nakli uygulaması ile uzun vadeli sağkalım şansı elde edilebilmektedir.
Uyarı: Yukarıda sözü edilen sağkalım oranları istatistiksel verilerdir. Yalnızca tüm medulloblastom hastaları için geçerli ve gerçeğe uygun bir ifade oluşturmaktadırlar. Bir hastanın iyileşip iyileşmeyeceği konusunda istatistiğe dayanarak bir şey söylemek mümkün değildir.
İyileşme sözcüğü burada özellikle “tümörden arınmış olma” şeklinde anlaşılmalıdır. Çünkü bugün mevcut tedavi yöntemleri uzun süreli olarak tümörsüz kalabilmeyi mümkün kılabilse de, çoğu zaman tümörün yarattığı zararlar ve tedavinin yan etkileri ve geç yan etkileri de ortaya çıkabilmektedir. Bu nedenle hastalara yoğun bir rehabilitasyon ve uzun süreli tıbbi bakım uygulaması gerekliliği doğabilmektedir.
Kaynakça 
- Ronckers CM, Spix C, Grabow D, Erdmann F: German Childhood Cancer Registry - Annual Report 2022 (1980-2021). Institute of Medical Biostatistics, Epidemiology and Informatics (IMBEI) at the University Medical Center of the Johannes Gutenberg University Mainz 2025 [URI: https://www.kinderkrebsregister.de/ fileadmin/ kliniken/ dkkr/ pdf/ jb/ jb2022/ JB_2022_final.pdf]
- Rutkowski S, Pfister S, Frühwald M, Fleischhack G, Korinthenberg R, Bison B, Hahn G, Mentzel H-J, Langen K-J, Hernáiz-Driever P, Pietsch T: Leitsymptome und Diagnostik der ZNS-Tumoren im Kindes- und Jugendalter. Gemeinsame Leitlinie der Gesellschaft für Neuropädiatrie und der Gesellschaft für Pädiatrische Onkologie und Hämatologie AWMF online, 2024 [URI: https://register.awmf.org/ assets/ guidelines/ 025-022l_S1_Leitsymptome-Diagnostik-ZNS-Tumoren-Kinder-Jugendliche_2024-06.pdf]
- Louis DN, Perry A, Wesseling P, Brat DJ, Cree IA, Figarella-Branger D, Hawkins C, Ng HK, Pfister SM, Reifenberger G, Soffietti R, von Deimling A, Ellison DW: The 2021 WHO Classification of Tumors of the Central Nervous System: a summary. Neuro-oncology 2021 Aug 2; 23: 1231 [PMID: 34185076]
- Fleischhack G, Rutkowski S, Pfister SM, Pietsch T, Tippelt S, Warmuth-Metz M, Bison B, van Velthoven-Wurster V, Messing-Jünger M, Kortmann RD, Timmermann B, Slavc I, Witt O, Gnekow A, Hernáiz Driever P, Kramm C, Benesch M, Frühwald MC, Hasselblatt M, Müller HL, Sörensen N, Kordes U, Calaminus G: ZNS-Tumoren. in: Niemeyer C, Eggert A (Hrsg.): Pädiatrische Hämatologie und Onkologie. Springer-Verlag GmbH Deutschland, 2. vollständig überarbeitete Auflage 2018, 359 [ISBN: 978-3-662-43685-1]
- Rutkowski S: Medulloblastom im Kindes- und Jugendalter. Leitlinie der Gesellschaft für Pädiatrische Onkologie und Hämatologie. AWMF online 2018 [URI: https://register.awmf.org/ assets/ guidelines/ 025-009l_S1_Medulloblastom-Kinder-Jugendliche_2018-04-abgelaufen.pdf]
- Ripperger T, Bielack SS, Borkhardt A, Brecht IB, Burkhardt B, Calaminus G, Debatin KM, Deubzer H, Dirksen U, Eckert C, Eggert A, Erlacher M, Fleischhack G, Frühwald MC, Gnekow A, Goehring G, Graf N, Hanenberg H, Hauer J, Hero B, Hettmer S, von Hoff K, Horstmann M, Hoyer J, Illig T, Kaatsch P, Kappler R, Kerl K, Klingebiel T, Kontny U, Kordes U, Körholz D, Koscielniak E, Kramm CM, Kuhlen M, Kulozik AE, Lamottke B, Leuschner I, Lohmann DR, Meinhardt A, Metzler M, Meyer LH, Moser O, Nathrath M, Niemeyer CM, Nustede R, Pajtler KW, Paret C, Rasche M, Reinhardt D, Rieß O, Russo A, Rutkowski S, Schlegelberger B, Schneider D, Schneppenheim R, Schrappe M, Schroeder C, von Schweinitz D, Simon T, Sparber-Sauer M, Spix C, Stanulla M, Steinemann D, Strahm B, Temming P, Thomay K, von Bueren AO, Vorwerk P, Witt O, Wlodarski M, Wössmann W, Zenker M, Zimmermann S, Pfister SM, Kratz CP: Childhood cancer predisposition syndromes-A concise review and recommendations by the Cancer Predisposition Working Group of the Society for Pediatric Oncology and Hematology. American journal of medical genetics. Part A 2017, 173: 1017 [PMID: 28168833]
- Sabel M, Fleischhack G, Tippelt S, Gustafsson G, Doz F, Kortmann R, Massimino M, Navajas A, von Hoff K, Rutkowski S, Warmuth-Metz M, Clifford SC, Pietsch T, Pizer B, Lannering B, SIOP-E Brain Tumour Group: Relapse patterns and outcome after relapse in standard risk medulloblastoma: a report from the HIT-SIOP-PNET4 study. Journal of neuro-oncology 2016, [PMID: 27423645]
- Gerber NU, Mynarek M, von Hoff K, Friedrich C, Resch A, Rutkowski S: Recent developments and current concepts in medulloblastoma. Cancer treatment reviews 2014, 40: 356 [PMID: 24389035]
- Lannering B, Rutkowski S, Doz F, Pizer B, Gustafsson G, Navajas A, Massimino M, Reddingius R, Benesch M, Carrie C, Taylor R, Gandola L, Björk-Eriksson T, Giralt J, Oldenburger F, Pietsch T, Figarella-Branger D, Robson K, Forni M, Clifford SC, Warmuth-Metz M, von Hoff K, Faldum A, Mosseri V, Kortmann R: Hyperfractionated versus conventional radiotherapy followed by chemotherapy in standard-risk medulloblastoma: results from the randomized multicenter HIT-SIOP PNET 4 trial. Journal of clinical oncology 2012 Sep 10; 30: 3187 [PMID: 22851561]
- Frühwald MC, Rutkowski S: ZNS-Tumoren bei Kindern und Jugendlichen. Dtsch Arztebl Int 2011; 108: 390
- Rutkowski S, Cohen B, Finlay J, Luksch R, Ridola V, Valteau-Couanet D, Hara J, Garre ML, Grill J: Medulloblastoma in young children. Pediatr Blood Cancer 2010, 54: 635 [PMID: 20146217]
- von Hoff K, Hinkes B, Gerber NU, Deinlein F, Mittler U, Urban C, Benesch M, Warmuth-Metz M, Soerensen N, Zwiener I, Goette H, Schlegel PG, Pietsch T, Kortmann RD, Kuehl J, Rutkowski S: Long-term outcome and clinical prognostic factors in children with medulloblastoma treated in the prospective randomised multicentre trial HIT'91. European journal of cancer (Oxford, England : 1990) 2009, 45: 1209 [PMID: 19250820]
- Rutkowski S, Bode U, Deinlein F, Ottensmeier H, Warmuth-Metz M, Soerensen N, Graf N, Emser A, Pietsch T, Wolff JE, Kortmann RD, Kuehl J: Treatment of early childhood medulloblastoma by postoperative chemotherapy alone. The New England journal of medicine 2005, 352: 978 [PMID: 15758008]

 Medulloblastom (Kısa Bilgiler) (316KB)
Medulloblastom (Kısa Bilgiler) (316KB)