Ependimom (Kısa Bilgiler)
Ependimom merkezi sinir sisteminin (MSS) nadir görülen bir tümörüdür. Bu metinde hastalık, hastalık sıklığı, olası sebepleri, semptomları (bulguları), tanısı, tedavi planlaması, tedavi şekli ve hastalığın seyri hakkında önemli bilgiler bulacaksınız.
yazar: Dr. med. habil. Gesche Tallen / Maria Yiallouros, editör: Julia Dobke, Yayın İzni: Prof. Dr. med. Stefan Rutkowski, Dr. med. Katja v. Hoff (deutsch), Dr. med. Ebru Saribeyoglu (türkisch), türk tercüman: Sait Kont, Last modification: 2026/02/04 https://dx.doi.org/10.1591/poh.patinfo.ependy.kurz.1.20070626
Table of contents
Hastalık tablosu
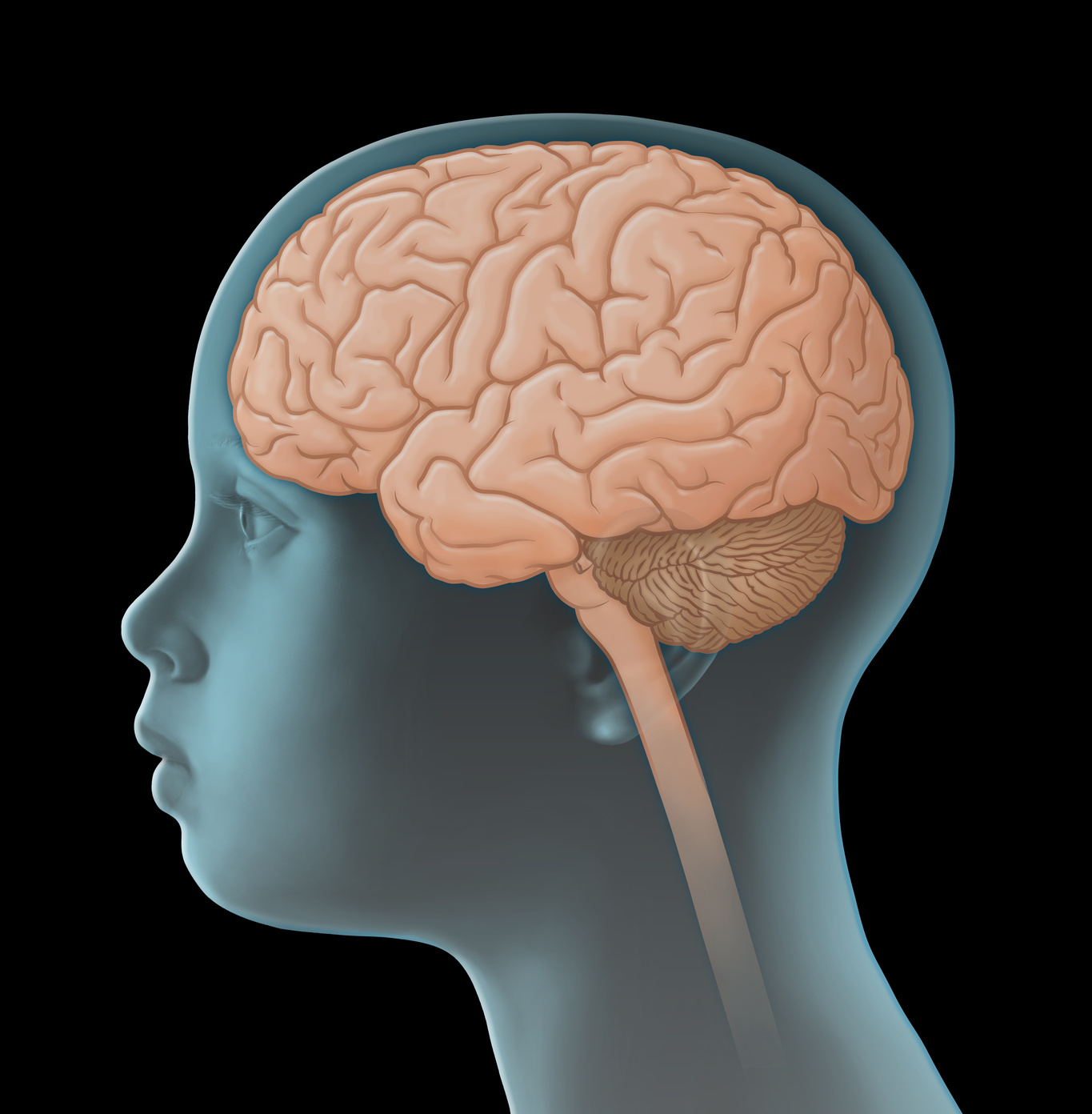
Ependimomlar merkezi sinir sistemi (MSS) tümörleridir. Bunlar solid (yani kistik olmayan) tümörlerdir; beyin veya omurilik içindeki hücrelerin kontrolden çıkmaları sonucunda oluşurlar. Doğrudan doğruya merkezi sinir sisteminden kaynaklandıkları için, primer yani birincil MSS (Merkezi sinir sistemi) tümörleri diye de adlandırılırlar. Bu nedenle diğer organlarda oluşan ve kötü huylu çoğalma (metastaz) oluşturan habis tümörlerden farklılık gösterirler.
Çok değişik türde kötü huylu ependimom tümörleri mevcuttur. Bazıları yavaş, bazıları ise hızlı büyüyebilirler. Kafatası, kemik yapısına bağlı olarak, büyüyen dokular için ancak sınırlı bir büyüme alanı bıraktığı için ve hayati öneme sahip beyin alanları etkilendiği için, yavaş büyüyen ependimomlar dahi hayati tehlike yaratacak bir seyir gösterebilirler.
Merkezi sinir sisteminde yerleşimi ve dağılımı
Ependimom kontrolden çıkan ve değişen, kötü huylu hale gelen ependim hücrelerinden kaynaklanır. Ependim hücreleri beyin odacıklarının (beyin ventrikülü) ve omurilik kanalının (spinal kanal) iç duvarlarını kaplamaktadır. Dolayısıyla bu tümörlere ventrikül sisteminin içinde ve omurilik kanalı içinde rastlanır.
Ependimomlar en sık olarak (yaklaşık %60 oranında) arka beyin çukurunun 4. Ventrikülünde, yani küçük beyin (beyincik) bölgesinde yer alırlar. Buradan sıklıkla, beyin sapı ve boynun üst omurlarının yönünde yayılırlar. Uzmanlar bu duruma infratentoriel büyüme derler. Ependimomların % 30’u büyük beyin yan ventriküllerinde ve ara beyin (supratentoriel büyüme de denir) üçüncü ventrikülünde ve % 10 oranında (intraspinal) omurilik kanalı içinde belirirler.
Arka beyin çukurunda veya ana beyin bölgesinde ependimomu olan ( WHO-Grad II/III) çocukların % 5’inden azında tanı sırasında merkezi sinir sisteminde de metastaz (tümörün yayılması) saptanmaktadır. Ependimomların merkezi sinir sistemi dışına, örneğin akciğerlere ve/veya lenf düğümlerine yayılması çok nadir görülür.
Rastlanma sıklığı
Ependimomlar çok ender görülen tümörlerdir. Gençlerde ve çocuklarda görülen tüm kanser hastalıklarının %2 sini oluştururlar. Primer MSS tümörlerinin ise yaklaşık % 10’unu oluştururlar. Almanya’da her sene 15 yaş altındaki çocuk ve gençlerden yaklaşık 30 tanesine ependimom tanısı konmaktadır. Diğer bir deyişle hastalığın sıklığı 1.000.000 çocuk ve gençte yaklaşık 3’dür.
Ependimomlar her yaş grubunda görülebilirler. Ancak en sık ilk 10 yaşta, özellikle ilk 3-4 yaşta ortaya çıkmaktadırlar. Tanı sırasında hastaların ortalama yaşı yaklaşık 4,5 yaş civarındadır. Ependimomlara erkek çocuklarda, kız çocuklarına kıyasla biraz daha sıkça rastlanır (erkek/kız oranı: 1,5:1). Omurilik kaynaklı (spinal kanal kaynaklı) ependimomlar bir istisna oluşturmaktadırlar: Bu hastalarda ortalama tanı yaşı yaklaşık 14 yaştır.
Sebepleri
Ependimomların oluşmasına neden olan etkenler tam olarak bilinmemektedir. Özellikle çocukluk çağında örneğin akut lösemi tedavisi veya retinoblastom gibi kötü huylu bir göz tümörünün tedavisi çerçevesinde kafatasına ışın uygulanmış kişilerde beyin tümörü sıklığının artmış olduğu bilinmektedir.
Ependimomlar kansere yatkınlık gösteren sendromlarla (tümör gelişmesi riskinin arttığı kalıtsal bozukluklar) bağlantılı olarak ortaya çıkabilirler. Kanser yatkınlığının arttığı sendromlara en iyi örnek Nörofibramatozis tip II’dir (NF-2) [nörofibromatozis]: kalıtsal olan bu hastalığa sahip kişilerde omurilik bölgesine yerleşen ependimomlara yakalanma sıklığı artmıştır. Bunun dışında ependimom hücrelerinin bazı genler veya kromozomlarda değişiklikler gösterdiği saptanmıştır. Bunun sonucu olarak hücre gelişimi sırasında, sağlıklı hücrenin kanserli ependimom hücresine evrilmesi mümkün olur. Şimdiye kadar yapılan çalışmalarda tümörlü dokularda saptanan gen değişikliklerinin anne babadan çocuklara ırsi olarak geçtiği gösterilememiştir.
Hastalık belirtileri
Çocuk ve gençlerde ependimomlara bağlı gelişen bulgular (semptomlar), tümörun büyüme hızına bağlı olarak değişik hızda ortaya çıkarlar. Ependimoma bağlı semptomlar (hastalık belirtileri, bulgular) diğer merkezi sinir sistemi tümörlerinde olduğu gibi hastanın yaşına, tümörün merkezi sinir sistemindeki yerleşim yerine ve tümörün nasıl/ne kadar yayıldığına bağlı olarak değişmektedir. Bu nedenle genel semptomlar (spesifik olmayan) ve lokal semptomlar (spesifik) olarak 2 grup hastalık belirtisinden söz edilebilir.
Spesifik olmayan semptomlar-belirtiler
Spesifik olmayan genel semptomlar tümörün yerleşim yerinden bağımsızdırlar ve merkezi sinir sistemi tümörü dışında başka hastalıklarda da görülebilen bulgulardır. Bu bulgular bağ ve/veya sırt ağrısı, baş dönmesi, iştahsızlık, sabah aç karna bulantı/kusma (kusma beyin tümörlerinde tipik olarak besin alımıyla ilişkili değildir, genellikle sabahları aç karnına olur), kilo kaybı, artan yorgunluk hissi, performans düşüşü, konsantrasyon bozukluğu, kişilik değişimleri ve gelişimsel bozukluklar olabilir.
Bu semptomların sebebi kafatasının içinde yavaşça gelişen basınç artışıdır. Büyüyen tümör kitlesi kafa içi basıncı direkt arttırabileceği gibi tümör basısına bağlı olarak gelişen beyin omurilik sıvısının dolaşım bozukluğu da basınç artışına sebep olabilir. Beyin omurilik sıvısının dolaşımın bozulması hidrosefaliye de neden olur (beyin omurilik sıvısının kafa içinde birikmesi). Bu durumda bıngıldakları (fontanel) açık bebek ve küçük çocuklarda baş çevresinde hızlı bir artış meydana gelir (makrosefali-hidrosefali).
Spesifik semptomlar-belirtiler
Lokal (spesifik) semptomlar tümörün merkezi sinir sistemi içindeki yerini ve hangi işlevsel bölgeleri etkiledikleri konusunda bilgi verebilirler. Örneğin beyincik bölgesindeki bir ependimom denge ve yürüme bozukluklarına sebep olabilir. Beyin parankimindeki tümörler epilepsi nöbeti benzeri nöbetlere (sara nöbeti) yol açabilirler. Omurilik bölgesindeki tümörler ise çok çeşitli felçlere sebebiyet verebilirler. Görme bozuklukları, bilinç değişiklikleri, uyku bozuklukları da net olmamakla birlikte tümörün yerleşimi hakkında ipucu verebilirler.
Tanı
Doktor/çocuk doktoru muayene sırasında hastanın öyküsünde (anamnez) ve bedensel muayenesinde yani fiziksel muayenesinde merkezi sinir sistemine ait kötü huylu tümör olabileceğine dair veriler elde ederse, hastayı özellikle çocuk ve gençlerde kanser ve kan hastalıkları uzmanı bir kliniğe (Pediatrik Onkoloji ve Hematoloji Kliniğine) sevk edecektir. Çünkü böyle bir tümör şüphesi durumunda hastanın kötü huylu MSS tümörüne sahip olup olmadığının anlaşılabilmesi için değişik alanlardaki uzmanların birlikte çalışmaları ve geniş kapsamlı tetkiklerle bir sonuca varılması gerekmektedir. Eğer gerçekten kötü huylu bir MSS tümörü söz konusu ise, hangi tip tümörün söz konusu olduğu ve tümörün yayılım derecesinin belirlenmesi gereklidir. Hastalığın optimal en uygun tedavisi ve iyi bir sağkalım beklentisi (prognoz) için tüm bu soruların cevaplanması gereklidir.
Tanının kesinleştirilmesi için gerekli tetkikler
Ependimom gibi bir merkezi sinir sistemi tümörünün tanısının konulabilmesi için tekrarlanacak ayrıntılı anamnez, fizik muayene ve nörolojik muayene sonrası manyetik rezonans tomografisi ve bazen de bilgisayarli tomografi gibi görüntüleme yöntemlerine ihtiyaç vardır. Bu yöntemler yardımıyla merkezi sinir sisteminde tümörün bulunup bulunmadığı, beyinde veya omurilik kanalında tümör yayılması yani metastaz olup olmadığı tespit edilebilir. Ayrıca tümörün konumu, büyüklüğü, komşu dokuya olan sınırları ve hidrosefali varlığı (kafa içinde artan beyin omurilik sıvısına bağlı) kolayca saptanabilir.
Tanının kesinleştirilebilmesi için mutlaka tümörden cerrahi yolla doku örneği alınmalıdır (biyopsi); alınan doku örneği mikroskopik (yani histolojik) ve moleküler olarak incelenmelidir. Genel olarak ameliyatla alınan tümör dokusu tanı koyma işlemleri için kullanılır.
Son yıllarda, alınan doku örneğinde uygulanan mikroskobik (histolojik), özellikle de moleküler genetik incelemelerin çerçevesi çok genişlemiştir. Modern laboratuar yöntemler ile sadece tanıyı kesinleştiren doku özellikleri tanınmakla kalmaz, ayrıca beklenen hastalık seyri (örneğin büyüme hızı) hakkında da bilgiler edinilebilmektedir. Moleküler tanı yöntemleri tedavi seçme aşamasında şu an büyük rol oynamaktadırlar, gelecekte bu tanı yöntemlerinin önemi daha da artacaktır.
Hastalığın yayaılımının belirlenmesi için yapılması gereken tetkikler
Ependimom tanısı kesinleştikten sonra hastalığın merkezi sinir sistemindeki yayılımının belirlenmesi için ek başka tetkikler gereklidir. Makroskopik olarak merkezi sinir sisteminde (beyin ve omurilik) görülebilen tüm metastazların saptanabildiği manyetik rezonans görüntüleme (MRT) yanında, beyin omurilik sıvısının incelenmesi ile MRT ile saptanamayan omurilikteki mikroskopik metastazlar da saptanabilir. Beyin omurilik sıvısı genellikle ameliyatı takiben, bel omurgaları arasından yapılan bir ponksiyonla (lomber ponksiyon, bel iğnesi) elde edilir. Bu bölge beyin omurilik sıvısına ulaşmak için en uygun boşluktur.
Tedavi başlanmadan yapılması gereken tetkikler
Tedaviye hazırlık amacı ile örneğin elektrokardiyografi (EKG) ve veya kalp ultrasonu (ekokardiyografi, ECHO) ile kalp fonksiyonları kontrol edilir. Geniş çaplı kan tetkileri ile bazı organların fonksiyonları (örneğin böbrek ve karaciğer) değerlendirilir, tedavi öncesi ve tedavi sırasında dikkate alınması gereken metabolik bozukluklar tespit edilebilir. Tedavi sırasında ortaya çıkabilecek değişimler, çıkış noktası bilinerek ve düzenli kontrol tetkikleri yapılarak zamanında tanınır ve değerlendirilir.
Önemli bilgi: Yukarıda sayılan bütün tetkikler her hasta için aynı kapsamda gerekli olmayabilir. Öte yandan burada sayılmayan ek tetkikler de gerekli olabilir. Tedavinin planlanması için yetkili tedavi ekibiniz hangi tanısal yöntemlerin size veya çocuğunuza uygulanmasının gerektiği konusunda sizi bilgilendirecektir.
Tedavi planlaması
Tanı konduktan sonra tedavi planlaması yapılır. Mümkün olduğunca kişiye özel ve hastaya uyarlanmış (risk adaptasyonlu) bir tedavinin gerçekleştirilebilmesi amacıyla, tedavi ekibi tedavi planını hazırlarken hastadaki prognozu (tedavi başarısı, sağ kalım) hususunu etkileyen belirli faktörleri (risk ve prognoz faktörlerini) dikkate alır. Önemli bir prognoz kriteri ependimomun alt tipidir. Mikroskopik ve moleküler genetik yöntemlerle saptanan alt tip, tümörün habaset derecesi hakkında bilgi verir. Ependimomların güncel sınıflaması ilerleyen bölümlerde açıklanacaktır.
Diğer önemli prognoz faktörleri tümörün konumu ve metastazların olup olmamasıdır, çünkü bu faktörler tümörün ameliyat edilebilirliğini, dolayısıyla hastanın tedavi şansını belirler. Diğer yandan hastanın yaşı ve genel sağlık durumu da prognozu etkileyen önemli faktörlerdir. Tüm bu faktörler, her hastanın kendi şartları içinde en iyi sonuca ulaştıracak tedaviyi alabilmesini sağlamak amacıyla, tedavi planı hazırlanırken dikkate alınırlar.
Ependimomların sınıflaması (klasifikasyonu)
Hem mikroskopik bulguları hem de moleküler genetik özellikleri birbirinden farklılıklar gösteren ependimom alt tipleri bulunmaktadır.
Kısa bir zaman öncesine kadar ependimomların alt tip sınıflaması sadece mik-roskopik özelliklerine bakılarak yapılmaktaydı. Dünya sağlık örgütünün (Türkçe DSÖ veya İngilizce WHO) kriterlerine göre düşük habasette ependimomlar, yani yavaş büyüme gösteren hücrelerden oluşan ependimomlar (WHO evre I) veya yüksek habasette ependimomlar, yani hızlı çoğalma kapasitesine veya tipik agresif büyüme belirtileri gösteren (WHO evre II ve III) ependimomlar olacak şekilde bir ayrım yapılmaktadır. Ancak yapılan çalışmalar göstermiştir ki, bir ependimomun büyüme davranışının belirlenmesi için sadece mikroskop altındaki görüntüsüne bakmak kısmen yeterlidir. Bunun yanında tümör dokusunun genetik özellikleri tümör biyolojisinin tahmin edil-mesi ve dolayısıyla daha akılcı bir tedavi planlamasının yapılabilmesi için daha uygundurlar. Bu nedenle yakın gelecekte tedavi planlamasında moleküler alt tipler çok daha fazla önem kazanacaklardır.
Ependimomların histolojik ve bazı moleküler genetik özelliklerine göre DSÖ (WHO) tarafından önerilen güncel sınıflaması (2016 yılı itibariyle):
- Subependimom WHO Derecesi I: Yavaş büyüyen, düşük dereceli tümörler
- Miksopapiller ependimom WHO Derecesi I: Yavaş büyüyen düşük dereceli tümörler, genellikle omurilik kanalında görülürler
- Ependimom WHO Derecesi II: Genellikle yavaş büyüyen düşük dereceli habis tümörlerdir. Mikroskop [mikroskop] altında gözlenen hücre görünümüne bağlı olarak değişik tipleri vardır.
- Ependymom, RELA-Fusion-positif WHO-Evre II veya III: Kısmı olarak agresif büyüme özellikleri olan tümörler
- Anaplastik ependimom WHO Derecesi III: Belirgin olarak hızla büyüyen agresif tümörlerdir
Çocukluk ve gençlerde görülen ependimomların çok büyük çoğunluğu Evre I-III tümörlerdir: Küçük beyin bölgesinde WHO evre II ve WHO evre III anaplastik ependimomlar; büyük beyin ve arabeyin bölümünde relas fusion positif WHO Evre II ve III tümörler sıklıkla görülür. WHO Evre I miksopa-piller Ependimom sadece omurilik kanalında saptanır. WHO Evre I subependimomlar çocuk ve gençlerde hiç görülmezler veya çok nadir görülür-ler.
Uyarı: İkinci derece ve üçüncü derece tümörler arasındaki hücresel (histolojik) farklılıkları belirlemek her zaman çok kolay olmadığı için tümörün ilerleme şeklini önceden kestirmek mümkün olamayabilmektedir. Ancak WHO Evre II ve III ependimomlarda tedavi ve hayatta kalma şansı açısından farklılık bulunmamaktadır.
Tedavi
Ependimomlu bir hastanın tedavisi mutlaka çocuk onkolojisi merkezi tarafından yapılmalıdır. Bu merkezlerde kanser hastası çocukların tedavisi konusunda en modern tedavi yöntemlerine alışık, eğitimli doktor ve sağlık ekibi bulunmaktadır. Bu bölümlerde çalışan doktorlar hastalarını, hastalık tiplerine özgü çalışma grupları ile yakın temas halinde olarak birlikte geliştirdikleri ve sürekli yenilenen tedavi planlarına göre tedavi ederler. Tedavinin amacı yüksek oranda iyileşme sağlamanın yanında tedaviye bağlı yan etki ve geç dönem etkileri olabildiğince en aza indirmektir.
Günümüzde çoğu ependimomlu çocuk ve gençler için tedavi konsepti tümörün ameliyat yoluyla alınması, radyoterapi (ışınlama) ve bazı hastalarda kemoterapi (ilaçla tedavi) seçeneklerini kapsamaktadır. Küçük çocuklarda kemoterapi ışın tedavisinden önce verilmektedir. Böylelikle ışın tedavisinin başlama zamanı biraz daha ileriye atılmış olur.
Ameliyat
Ependimomlu hastalarda tümörün cerrahi olarak yani ameliyatla tamamen alınabilmesi çok önemlidir. İlk cerrahinin başarısının, hastanın sonraki hastalık seyrini önemli boyutta etkilediği ortaya çıkmış bulunmaktadır: Şayet tümör tamamen alınabilirse, genellikle hasta için daha iyi bir prognoz (sağkalım) beklentisi mümkün olabilmektedir. Buna karşın hastalık ilerlemiş bir devredeyse ve bu nedenle tümör ancak kısmen çıkarılabilirse, o kadar iyi bir prognoz beklentisi söz konusu olamamaktadır.
İlk ameliyat ile tümörün tamamen çıkarılması mümkün olmamış ise, tedavi başlamadan önce veya tedavi bitiminden sonra eğer kabul edilebilir bir ameliyat riski söz konusu ise ikinci bir cerrahi girişim ile tümörün tamamen çıkarılması denenmelidir. Öte yandan bazı ependimomlarda tümörün yerleşim yeri nedeniyle cerrahi olarak tamamen alınabilmesi – yani tam rezeksiyon – mümkün olamamaktadır. Özellikle 4. beyin ventrikülü çevresinde ve beyincik köprücük açısı noktasında bulunan tümörler sıklıkla tamamen çıkarılamamaktadır. Çünkü bu tümörlerin çıkarılması sırasında sağlıklı ve hayati öneme sahip beyin dokusunun da zedelenme riski çok büyük olduğu için bu tümörler çoğunlukla kısmen alınabilmektedirler.
Tedavinin devamı
Ameliyat sonrası cerrahi dışı bir tedavinin uygulanıp uygulanmayacağı, tümörün mikroskopik özelliklerine (WHO evresine) ve cerrahi girişim ile tümörün ne oranda çıkarılabildiğine bağlıdır. Tamamen çıkarılabilmiş WHO Evre I bir ependimomlarda ek tedavi gerekmezken, beyin içi yerleşimli (intrakranyal ependimomlar) WHO Evre II veya III ependimomlarda ek tedavi öngörülmektedir. Standart tedavi olarak tümör yatağının (bölgesinin) ışınlanması (radyoterapi) esastır. Bazı hastalara ek olarak kemoterapi de uygulanmaktadır (bakınız aşağısı).
Kemoterapide hücre büyümesini engelleyici ilaçlar (sitostatik ilaçlar) kullanılır, amaç kanser hücrelerinin büyümesini durdurmak veya kanser hücrelerini yok etmektir. Radyoterapi ile (ışın tedavisi) dışardan cilt üzerinden yüksek enerjili elektromanyetik ışınlar aracılığıyla hastalıklı bölge ışınlanır. Işınlar aracılığıyla kanser hücrelerinin üremesi zarara uğratılarak yok edilmeleri hedeflenir.
WHO Evre I Ependimomlarda tedavi seçenekleri
WHO Evre I omurilik kaynaklı miksopapiller ependimomlu hastalarda, eğer tümör beyin cerrahisi girişimi ile tamamen çıkarılabilmiş ise ek tedaviye genellikle gerek yoktur. Bu durumda tedaviyi üstlenen ekip tarafından belirlenecek süre boyunca belirli ve düzenli aralıklarla muayene ve görüntüleme yöntemleri ile hastalık izlenecektir. Şu anki veriler ışığında, eğer ameliyat sonrası geride tümör kalmışsa (tümör tam çıkarılamamışsa) ışın tedavisinin avantajlı olabileceği düşünülmektedir, bu durumda hasta özelinde karar vermek gereklidir.
Diğer WHO Evre I ependimomlar çocuklarda hemen hemen hiç görülmezler. Bu nedenle tedavi hakkındaki karar daima kişisel olarak hasta özelinde alınmalıdır.
WHO Evre II ve III Ependimomlarda tedavi seçenekleri
Ependimom WHO evresi II veya anaplastik ependimom WHO evresi III veya WHO evresi II/III RELA fusion pozitif ependimomlarda, tümör ameliyatla tamamen alınmış olsa bile tümörün görünen kısmının çıkarılmış olması tedavi için yeterli olmamaktadır. Çünkü bu tümör alt tipleri farklı oranlarda da olsa agresif büyüme gösterme eğilimindedirler, bu nedenle her an büyüme gösterebilecek ameliyatta gözle görülemeyen çok küçük tümör kalıntılarının veya tek tük tümör hücrelerinin kalmış olabileceği gerçeğinden yola çıkılması gereklidir. Bu kalıntı hücreler tümörün çıkarıldığı bölgede tekrar etme olasılığını (lokal nüks riski) yükseltirler. Daha nadir olmakla birlikte tümörün beynin başka bir bölgesinde veya omurilik kanalında tekrarlama olasılığı da vardır.
Bir hastalık nüksünü önlemek amacıyla, cerrahi dışı tedavi seçeneği olarak kalıntı olan bölgenin yani tümör yatağının (tümör bölgesinin) ışınlanması, bazı hastalarda da buna ek olarak kemoterapi uygulanması mantıklıdır. Özellikle çok küçük çocuklarda ışın tedavisinin zamanlamasının ötelenmesi, hatta hiç uygulanmaması için öcelikle kemoterapi seçeneği uygulanır. Ayrıca tedavinin yoğunlaştırılması da (örneğin metastaz varlığında ve/veya kalıntı tümör varlığında) kemoterapinin hedefidir.
Bilinmesi gereken nokta: Her bir vakada cerrahi sonrası uygulanacak cerrahi dışı tedavi yöntemin seçimi tümörün cinsine, metastaz oluşturma derecesine, cerrahi yolla ne kadarının çıkarılabildiğine ve hastanın tanı anındaki yaşına göre belirlenmektedir.
HIT-MED çalışma merkezinin tedavi tavsiyeleri uyarınca (HIT MED çalışmasının yol göstericiliğinde), ameliyat sonrası kalıntı tümörü veya metastazı olmayan 18 aydan büyük çocuklarda tümör yatağına ışın tedavisi öngörülmektedir. Kalıntı tümörü ve/veya metastazı olmayan 18 ay altındaki çocuklarda ise yoğun bir kemoterapi önerilmektedir. Bu durumda hastalar 1 yaşını geçtikten sonra ek olarak tümör yatağının ışınlanması gündeme gelebilir.
İlk ameliyat sonrası kalıntı tümörü olan hastalarda cerrahi dışı tedavinin ana amacı ikinci bir cerrahi ile tümörün tamamen çıkarılabilmesidir. Bunun sağlanabilmesi için tümörün küçültülmesini hedefleyen yoğun bir kemoterapi uygulanabilir. Tedavi yanıtına ve hastanın yaşına bağlı olarak uygun zamanlama noktasında ek kemoterapi blokları ve/veya tümör yatağının ve kalıntının ışınlanması düşünülebilir. Tanı anında uzak metastazları olan hastalarda (bu durum ilk tanı anında çok nadirdir) HIT MED çalışma merkezi ile görüşülerek, hasta özelinde karar alınması gereklidir.
WHO evre II ve III intraspinal ependimomlar için uyarı: Omurilik bölgesinde WHO evre II ve III tümörü olan hastalarda ışın tedavisi (kemoterapi ile beraber veya tek başına) uygulanabilir. Ancak halen bu hastalar için ameliyat sonrası standart bir tedavi önerisi bulunmamaktadır. Tedavi kararları hasta özelinde alınmalıdır.
SIOP-Ependimom II çalışması için uyarı:
Almanya’da 2019 yılı başından beri açılmış olan SIOP Ependimom II tedavi iyileştirme çalışması kapsamında (bir sonraki bölümdeki veri bankaları ve tedavi çalışmaları kısmına bakınız), şimdiye kadar uygulanmakta olan standart tedavide yapılan değişikler ile daha iyi tedavi sonuçlarııa ulaşılıp ulaşılamayacağı araştırılmaktadır. Bu amaçla hastalar (çalışmaya katılmak için onam vermiş hastalar) rastgele prensibi uyarınca çeşitli tedavi kollarına (standart tedavi kolu veya çalışma grubu kolu) göre tedavi edilirler, böylece şimdiye kadar uygulanan standart tedavi kolu yeni tedavi seçeneklerinin eklendiği çalışma kolu ile karşılaştırılmış olur. Bu rastgele seçim prensibine randomizasyon ismi verilir. Bu nedenle sizde/çocuğunuzda uygulanan tedavi yöntemi yukarıda anlatılan genel tedavi seçeneklerinden farklılık gösterebilir.
Tedavi iyileştirme araştırmaları ve hastaların kaydı
Almanya’da ependimomlu çocuk/gençler ile hastalıkları nükseden (tekrarlayan, rezidiv) hastalar, standart tedavi iyileştirme protokolleri ile tedavi edilmekte ve kayıt altına alınmaktadırlar. Tedavi iyileştirme çalışmaları [tedavi iyileştirme araştırmaları] kontrollü klinik çalışmalardır. Bu çalışmaların amacı hastaları en yeni bilgiler ışığında tedavi etmenin yanında tedavi olanaklarını daha iyileştirmek ve geliştirmektir.
Tanı anında devam etmekte olan bir tedavi iyileştirme protokolü olmadığı için veya mevcut protokole alınmak için uygun kriterlere sahip olmadıkları için çalışma dışı kalan hastalara ait bilgiler ise bir veri bankasında toplanırlar (kayıt altına alınırlar register). Tüm bunların amacı hastaların tedavilerini bilimsel olarak gözlemlemektir. Tedavi araştırma merkezi, hasta için en uygun (optimal) tedavinin belirlenmesi için detaylı önerilerde bulunmakta ve tedaviyi üstlenen doktorlara her hasta için özel tedavi önerileri sunmaktadır.
Halen güncel olan tedavi iyileştirme çalışmaları ve veri bankaları şunlardır:
- SIOP-Ependimom II: 2019 yılı başından beri artık Almanya’da yeni ependimom tanısı alan çocuk, genç ve genç erişkinler de SIOP Ependimom II tedavi iyileştirme çalışmasına katılabilmektedirler. Bu uluslararası ve çok merkezli çalışmada Almanya içinden ve tüm Avrupadan yaklaşık toplam 60 merkez yer almaktadır. Bu çalışmanın amacı tüm Avrupada, olabildiğince optimal ve heryerde aynı şekilde uygulanan tanı ve tedaviyi sunabilmek ve bunun yanında konu ile ilgili ek araştırma yapabilmektir. Çalışmanın ulusal yürütücülüğünü Hamburg-Eppendorf Üniversitesi çocuk kliniğinin yöneticisi Prof. Dr. med. S. Rutkowski yapmaktadır.
- I-HIT-MED Register: Bir tedavi iyileştirme çalışmasına dahil olamamış veya olmak istememiş hastalar, uluslar arası kayıt merkezine (International HIT-MED Registry) bildirilebilirler. Bu hastalar kişiye özel, hastalıklarına uygun bir tedavi önerisi alırlar. Çalışma merkezi her hasta için bir tedavi önerisi sunar. I-HIT-MED veri tabanının amacı hastanın aldığı tedavinin etkinliğini araştırmak olmadığı için, bu çalışmaya dahil olabilmek için uygulanan tedavi yönteminin şekli önemli değildir. Kayıt merkezi, HIT-MED çalışma merkezinin kontrolünde, Hamburg- Eppendorf’daki Üniversite kliniğidir, çalışma yürütücüsü Prof. Dr. med. Stefan Rutkowski’dir.
Tedavi başarısı (Prognoz)
Ependimomlu bir hastanın iyileşme oranı, tümörün bulunduğu bölge ve tümörün ne oranda çıkarılabildiği ile yakında ilişkilidir. Tümörü tamamen çıkarılabilmiş ve cerrahi sonrası ameliyat bölgesine ışın uygulanmış hastalarda, hastalık ilerlemeksizin 5 yıllık sağkalım %60-85, 10 yıllık sağkalım %50-70 arasındadır (progresyonsuz sağkalım). Tümörü tamamen alınamayan kalıntı tümörlü hastalarda sağkalım belirgin derecede düşüktür.
Omurilik ependimomlarında sağkalım beyin ependimomlarına oranla genel olarak daha iyidir. Ancak kalıntı tümör varlığı, bazı ependimom alt tipleri veya tanı anında hastanın yaşının çok küçük olması prognozu olumsuz yönde etkiler.
Nüks eden (residif) ependimom hastalarında daima yeniden cerrahi girişim ve/veya radyoterapi uygulama seçenekleri gündeme gelir. Bu alanda özel (radyoşirürjik) ışın tedavisi tekniği (stereotaktik radyoşirürji) uygulanmasıyla hayatta kalabilme olasılığının iyileştirilebildiği görülmüştür. Ayrıca ependimom nükslerinin (tekrarlarının) kemoterapiye hassas oldukları da görülmektedir. Dolayısıyla bu tedavi yöntemi de nüksü olan hastalarda prognozu iyi yönde etkileyebilmektedir.
Uyarı: Yukarıda sözü edilen sağkalım oranları istatistiksel verilerdir. Yalnızca tüm ependimom hastaları için geçerli ve gerçeğe uygun bir ifade oluşturmaktadır. Bir hastanın iyileşeceği veya iyileşmeyeceği konusunda istatistiğe dayanarak bir şey söylemek mümkün değildir.
İyileşme sözcüğü burada özellikle “tümörden arınmış olma” şeklinde anlaşılmalıdır. Çünkü bugün mevcut tedavi yöntemleri uzun süreli olarak tümörsüz kalabilmeyi mümkün kılabilse de, çoğu zaman tümörün yarattığı zararlar ve tedavinin yan etkileri ve geç yan etkileri de ortaya çıkabilmektedir. Bu nedenle hastalara yoğun bir rehabilitasyon ve uzun süreli tıbbi bakım uygulaması gerekliliği doğabilmektedir.
Daha fazla bilgi
Burada verilen bilgiler HIT-MED çalışma merkezi ile yapılan ortak çalışma sonucunda ependimomlu çocuk ve gençlerde yapılan çalışmalara ait bilimsel makaleler, tedavi planları, tedavi önerileri gözönüne alınarak hazırlanmıştır.
Kaynakça 
- Kaatsch P, Grabow D, Spix C: German Childhood Cancer Registry - Anual Report 2018 (1980-2017). Institute of Medical Biostatistics, Epidemiology and Informatics (IMBEI) at the University Medical Center of the Johannes Gutenberg University Mainz 2019 [URI: https://www.kinderkrebsregister.de/ dkkr/ ergebnisse/ jahresberichte/ jahresbericht-2018.html]
- Fleischhack G, Rutkowski S, Pfister SM, Pietsch T, Tippelt S, Warmuth-Metz M, Bison B, van Velthoven-Wurster V, Messing-Jünger M, Kortmann RD, Timmermann B, Slavc I, Witt O, Gnekow A, Hernáiz Driever P, Kramm C, Benesch M, Frühwald MC, Hasselblatt M, Müller HL, Sörensen N, Kordes U, Calaminus G: ZNS-Tumoren. in: Niemeyer C, Eggert A (Hrsg.): Pädiatrische Hämatologie und Onkologie. Springer-Verlag GmbH Deutschland, 2. vollständig überarbeitete Auflage 2018, 359 [ISBN: 978-3-662-43685-1]
- vom Hoff, Katja: Therapieoptimierungsstudie SIOP-Ependymom II. WIR - Zeitschrift der Deutschen Kinderkrebsstiftung und der Deutschen Leukämie-Forschungshilfe e.V 2/17 [URI: https://www.kinderkrebsstiftung.de/ fileadmin/ Redaktion/ Zeitschrift_Wir/ 2017_2/ Therapieoptimirung.pdf]
- Louis DN, Perry A, Reifenberger G, von Deimling A, Figarella-Branger D, Cavenee WK, Ohgaki H, Wiestler OD, Kleihues P, Ellison DW: The 2016 World Health Organization Classification of Tumors of the Central Nervous System: a summary. Acta neuropathologica 2016, 131: 803 [PMID: 27157931]
- Pajtler KW, Witt H, Sill M, Jones DT, Hovestadt V, Kratochwil F, Wani K, Tatevossian R, Punchihewa C, Johann P, Reimand J, Warnatz HJ, Ryzhova M, Mack S, Ramaswamy V, Capper D, Schweizer L, Sieber L, Wittmann A, Huang Z, van Sluis P, Volckmann R, Koster J, Versteeg R, Fults D, Toledano H, Avigad S, Hoffman LM, Donson AM, Foreman N, Hewer E, Zitterbart K, Gilbert M, Armstrong TS, Gupta N, Allen JC, Karajannis MA, Zagzag D, Hasselblatt M, Kulozik AE, Witt O, Collins VP, von Hoff K, Rutkowski S, Pietsch T, Bader G, Yaspo ML, von Deimling A, Lichter P, Taylor MD, Gilbertson R, Ellison DW, Aldape K, Korshunov A, Kool M, Pfister SM: Molecular Classification of Ependymal Tumors across All CNS Compartments, Histopathological Grades, and Age Groups. Cancer cell 2015, 27: 728 [PMID: 25965575]
- Frühwald MC, Rutkowski S: ZNS-Tumoren bei Kindern und Jugendlichen. Dtsch Arztebl Int 2011; 108: 390
- Merchant TE, Li C, Xiong X, Kun LE, Boop FA, Sanford RA: Conformal radiotherapy after surgery for paediatric ependymoma: a prospective study. The Lancet. Oncology 2009, 10: 258 [PMID: 19274783]
- Timmermann B, Kortmann RD, Kühl J, Rutkowski S, Dieckmann K, Meisner C, Bamberg M: Role of radiotherapy in anaplastic ependymoma in children under age of 3 years: results of the prospective German brain tumor trials HIT-SKK 87 and 92. Radiotherapy and oncology 2005, 77: 278 [PMID: 16300848]
- Timmermann B: Therapie von Ependymomen im Kindesalter - Eine aktuelle Übersicht. WIR Informationsschrift der Aktion für krebskranke Kinder e.V. (Bonn) 2002, 4: 21 [URI: http://www.kinderkrebsstiftung.de/ fileadmin/ KKS/ files/ zeitschriftWIR/ 2002_4/ behandlungsnetzwerk08.pdf]
- Timmermann B, Kortmann R, Kühl J, Meisner C, Bamberg M: Combined postoperative irradiation and chemotherapy for anaplastic ependymomas in childhood: results of the German prospective trials HIT 88/89 and HIT 91. Int J Radiat Oncol Biol Phys 2000, 46: 287 [PMID: 10661334]

 Ependimom (Kısa Bilgiler) (488KB)
Ependimom (Kısa Bilgiler) (488KB)